Transplant de organe
introducere
Într-un transplant de organe, un organ bolnav de la un pacient este înlocuit cu același organ de la un donator. Acest donator de organe a murit de obicei recent și a consimțit la înlăturarea organelor sale dacă moartea sa este clar dovedită.
Oamenii vii pot fi, de asemenea, considerați donatori dacă există o relație specială, precum rude sau parteneriate. Cu toate acestea, poate fi donat doar un singur organ pereche (cum ar fi un rinichi) sau un segment de organe (cum ar fi o bucată de ficat). Desigur, există și un risc pentru donator.
Un transplant de organ este de obicei precedat de un proces îndelungat. În primul rând, trebuie stabilit că pacientul și organul nu au nicio perspectivă de vindecare completă ireversibil este deteriorat. Apoi, pacientul continuă mult timp Lista de transplanturi pe care sunt enumerați toți destinatarii viitori ai unui nou organ. Nu este neobișnuit ca timpul de așteptare să fie prea lung și pacientul să moară înainte de operație.
Dacă apare situația norocoasă în care se găsește un organ adecvat pentru un pacient, următoarele procese trebuie efectuate rapid. organ trebuie să iasă cât mai repede de la donatorul de organe îndepărtat și răcit depozitate și transportate la destinatar. La asta se ajunge organul rupt eliminat și în aceeași logodnă care organ nou introdus.
Pentru ca toate procesele să poată rula cât mai repede, toate persoanele care sunt gata să fie donatoare de organe după moartea lor ar trebui să se unească Card de donare de organe poartă cu tine. Multe organe care pot salva viață nu pot fi înlăturate din cauza incertitudinilor legale.
Riscuri de transplant de organe
Riscurile transplantului de organe pot fi multe și se concentrează în principal pe cel care a fost asigurat interventie chirurgicala. Navele mari trebuie întrerupte la înlocuirea unui organ. Dacă aceste vase sunt deteriorate, pacientul poate pierde cantități mari de sânge într-o perioadă foarte scurtă de timp, și posibil o parte din sânge Pierderi de sange a muri. În caz contrar, se aplică toate riscurile generale care pot apărea în operațiuni, în special de natură mai mare, de exemplu Complicații din anestezie. Mai ales cu transplanturi cardiace sau pulmonare, corpul uman este conectat la o Life-suport-mașină accentuat.
Organul transplantat poate provoca, de asemenea, dificultăți. Dacă nu este transplantat suficient de rapid sau dacă nu este conectat la alimentarea cu sânge suficient de eficient, s-ar putea să nu fie posibilă realizarea funcției complete. De asemenea, poate deveni un insuficiență de organ reînnoită vin. Acest lucru se poate face prin a Reacție de respingere în care sistemul imunitar al receptorului de organ se întoarce împotriva organului străin. Pentru a suprima această reacție de apărare, pacientul va fi solicitat Imunosupresoare administrat. Acestea sunt medicamente care suprimă sistemul imunitar, dar și efecte secundare, cum ar fi Greață și vărsături, mai ușoare Susceptibilitatea la infecție sau ameţeală poate avea.
respingere
Aceasta se aplică respingerii organelor după un transplant de organ Sistemul imunitar al destinatarului împotriva organului transplantat. Celulele de apărare recunosc că organul este celule străine care sunt luptate apoi. Mecanismul este similar cu cel al infecției cu bacterii sau viruși. Corpul formează așa-numitele anticorpcare cooperează cu Celule inflamatorii îndreptați-vă împotriva țesutului exogen și încercați să-l deteriorați și, în final, să-l descompuneti.
Repulsia poate varia ca intensitate și curs, de aceea diferite forme de reacție au fost definite.
La un respingere hiperacută este o reacție imediată. Anticorpii corespunzători sunt deja disponibili, de exemplu la Incompatibilitatea grupului sanguin și reacționează imediat cu grefa. Se întâmplă în masă Reacții de coagulareasta poate pune viața în pericol și unul singur îndepărtarea imediată a organului donator nevoie.
A respingere acută este, de asemenea, susținut de sistem imunitar mediat, dar apare doar în curs. După câteva zile, dar și după luni sau ani, experții consideră că anumite celule imune (limfocitele T) se îndreaptă împotriva structurilor proteice din țesutul străin. Această reacție poate fi prevenită prin administrarea de medicamente care suprimă sistemul imunitar - imunosupresoare. Prin urmare, este o respingere acută nu este neapărat asociată cu îndepărtarea organului donator, dar cu apariția repetată duce la deteriorarea celulelor și în cele din urmă la insuficiența organului.
Spre deosebire de reacțiile acute, rapide, apare și la unii pacienți respingere cronică pe. Asta se intampla peste ani și este cauzată de deteriorarea vaselor de sânge care furnizează organul donator. Inflamarea cu cicatrizarea ulterioară face ca sistemul vascular să se îngusteze, ceea ce duce la un flux slab de sânge către țesut. Organul își pierde treptat funcția până când eșuează complet și trebuie înlocuit.
Donarea de măduvă osoasă
Donarea de măduvă osoasă joacă un rol important în terapia bolilor tumorale maligne care afectează sistemul de formare a sângelui. Exemple de astfel de boli sunt: leucemie acută, leucemie mieloidă cronică (LMC), limfom Hodgkin sau limfom non-Hodgkin, dar și anemie aplastică și talasemie, care nu sunt boli tumorale.
Măduva osoasă conține celule stem care sunt importante pentru formarea sângelui. Cu toate acestea, procesul de obținere a celulelor stem devine din ce în ce mai favorabil donatorilor. Este din ce în ce mai rar că un os este de fapt perforat pentru a obține celule stem. Aceasta implică administrarea unei substanțe către donator care stimulează formarea sângelui și crește conținutul de celule stem din sângele care circulă, astfel încât acestea să poată fi filtrate. Măduva osoasă sau celulele stem pot proveni de la pacientul însuși sau de la un alt donator, ceea ce trebuie, totuși, să fie compatibil.
Pacientul este pregătit intens pentru a primi donația de măduvă osoasă sau celule stem. O radio-chimio-terapie extrem de eficientă distruge toate celulele care formează sângele la pacient, ceea ce cauzează de multe ori cancerul să moară și el. Apoi materialul donator este adăugat în sânge și sistemul de formare a sângelui se poate normaliza.
Suprimarea sistemului imunitar poate duce la infecții pe care persoanele cu celule imune funcționale nu le-ar primi. De asemenea, pot apărea leziuni ale organelor și ocluzii de venă periculoase.
După un transplant de celule stem de succes și necomplicat, există posibilitatea ca cancerul să se dezvolte din nou. După transplant, sarcina pentru pacient trebuie menținută cât mai scăzută, motiv pentru care trebuie efectuată și o imunosupresie medicinală aici. În acest fel, cancerul poate fi vindecat complet pe viață.
Citiți mai multe despre acest subiect: Donarea de măduvă osoasă și donația de celule stem
Transplant de rinichi
Transplantul de rinichi implică de obicei Rinichul donator în cavitatea pelvină a pacientului transplantat fără îndepărtarea rinichilor afectați. Acest lucru face ca procedura să fie puțin mai complicată și să prevină complicații cel puțin în acest moment. Organul este conectat la sistemul vascular al piciorului și vezicii urinare.
În multe cazuri, donatorul este încă în viață și are o relație familială sau conjugală cu pacientul. Întrucât o persoană se poate descurca cu un singur rinichi, acest tip de transplant de organe poate avea unul Donație vie Fii considerat. Scopul acestei opțiuni de terapie este în mare parte bolnavi de dializă Pentru a elibera pacienții de la terapia de substituție renală permanentă, care poate îmbunătăți semnificativ calitatea vieții. Pacienții observă o îmbunătățire a performanței, rata decesului scade și situația metabolică se îmbunătățește. De asemenea cheltuieli de tratament sunt văzute pe termen lung Transplant de rinichi mai ieftin decât cu ani de terapie de dializă.
Înainte de un transplant de rinichi, compatibilitate a organului donator verificat deveni. În plus, pacientul are voie să nici o afecțiune cardiacă severă, unul dificil Cancer sau unul infecție curentă a avea. Cu un transplant de organ de succes și o îngrijire necomplicată de urmărire, un transplant de rinichi funcționează cel mai mult dintre toate organele transplantate.
Transplant de ficat
În fiecare an, aproximativ 1000 de pacienți din Germania primesc noi părți ale ficatului. Organele donatoare își au originea în mare parte din decedatun ficat poate fi împărțit între doi pacienți nevoiași. A Donație vie este într-o oarecare măsură de asemenea posibil. În acest fel, părinții pot dona părți ale ficatului copiilor lor bolnavi, fără a suferi mari pagube sau dezavantaje - ficatul se poate regenera bine.
Multitudinea de boli care tulbură sau distrug ficatul în funcția și structura sa face ca transplanturile de ficat să fie o abordare terapeutică importantă pentru diferite boli. Bolile pot fi de natură diferită, deși aici sunt menționate doar câteva: Boli de parenchim hepatic în care țesutul hepatic este cauzat de un virushepatită sau prin abuzul de alcool este deteriorat definitiv; Boli ale tractului biliar, de exemplu inflamație cronică sau blocarea crescută a canalelor biliare; Boli metabolice ca. Boala Wilson, Galactozemia sau boala de depozitare a glicogenului; Bolile vasculare la nivelul ficatului, cauzate de virusuri, consumul de droguri sau sarcina, printre altele Sindromul HELLP poate apărea; Cancer hepatic și leziuni hepatice.
Un transplant de organe al ficatului este permis nu terminat dacă pacientul este sub un Tromboza venei portale are de suferit. Vena portală este vasul principal al ficatului și poate pune în pericol sănătatea organului donator dacă este blocată de tromb. Istoricul psihologic al pacientului trebuie de asemenea analizat înainte de o operație. există o Transplantul hepatic nu trebuie efectuat dacă sunteți dependent de alcool sau de drogurialtfel organul ar fi stresat prea mult.
Transplantul hepatic de succes cu supraviețuirea pacientului pe termen lung depinde foarte mult de compatibilitatea tuturor factorilor celulari. O imunosupresie puternică poate crește probabilitatea ca nu să existe respingere și să se mențină funcția completă. Complicațiile pot rezulta din sângerare sau conexiune incompletă a sistemului de conducte biliare.
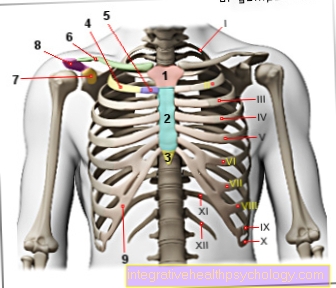
Transplant de inimă
Întrucât inima din afara circulației umane are cea mai scurtă durată de valabilitate a tuturor organelor potrivite pentru transplant, atribuirea unui organ donator și transplantul de organe trebuie inițiate cât mai repede posibil. motiv numai pentru un transplant de inimă de obicei reprezintă a insuficiență cardiacă severă reprezinta.
Indicația, urgența unui transplant, este calculată individual pentru fiecare pacient în avans. În acest context a Sistem de notare care are legătură cu funcționarea inimii. De exemplu, Ritm cardiac, Volumul de accident vascular cerebral iar media Tensiune arteriala. Cine primește o inimă potențial donatoare depinde de diverși factori. Se ține cont de cât de urgent are nevoie de o inimă nouă și de cât timp așteaptă pacientul pentru un nou organ. În plus, trebuie să se țină seama de timpul dintre îndepărtare și transplant, adică timpul de livrare și operare (maxim 3 până la 4 ore). Mărimea inimii depinde de greutatea corporală sau de structura donatorului de organe, motiv pentru care diferența dintre donator și destinatar nu mai mult de 20% poate. De asemenea, organul trebuie să fie în mare măsură compatibil la nivel celular.
În timpul operației, pacientul trebuie să meargă la un Life-suport-mașină conectat înainte ca inima să poată fi îndepărtată. Corpul pacientului este răcit până la 26-28 ° C (Hipotermie) pentru a minimiza descompunerea celulelor. Noul organ este conectat la vasele de sânge ale pacientului și apoi inima este pusă din nou în mișcare. Prin Tratamentul de urmărire cu imunosupresoare puternice poate a Reacție de respingere posibil prevenit, ceea ce este cel mai probabil în primele patru săptămâni.
Pacienții cu inima nouă sunt cel mai probabil să moară din cauza unuia Infecție cu bacterii sau ciuperci, în urma operației. Sistemul imunitar este prea slab datorită reprimării pentru a combate agenții patogeni. Despre jumătate dintre toți pacienții cu transplant de inimă în primii 5 ani dupa operatie Boala vasculara pe inimă, numită vasculopatie de transplant.Cu aceasta poate fi una normală din punct de vedere clinic Infarct vin.
Transplant de plămân
Pentru un transplant de plămâni, poate fi utilizat doar unul sau mai mulți lobi pulmonari, un plămân întreg sau ambii lobi. În funcție de boala anterioară, se face o alegere între diferitele opțiuni. Următoarele boli fac cel mai adesea un transplant pulmonar necesar în stadiul final: rezistent la terapie sarcoidozice, BPOC (Boala pulmonară obstructivă cronică), Hiperinflație pulmonară (Emfizem), Boala parenchimului pulmonar (Fibroză), Fibroză chistică, inflamații cronice sau dilatarea bronhiilor și leziuni pulmonare mari.
În interventie chirurgicala devine cusca pentru coaste deschisă din față iar în cazul transplantului bilateral se înlocuiește un plămân la un moment dat. Aceasta este de obicei, nu utilizează o mașină cardiacă-plămâni necesar, ceea ce reduce efortul chirurgical. Cu toate acestea, dacă există tulburări circulatorii în timpul operației sau dacă saturația de oxigen se încadrează într-un interval critic, poate fi necesară utilizarea acestuia.
Alte complicaţiile poate sângera sau Reacții de respingere fii în retrospectivă. De exemplu, dacă pacientul are o Insuficienta cardiaca, unu Intoxicații cu sânge (septicemie), Insuficiență hepatică sau renală, cancer sau a Tulburare de dependență (Alcool, medicamente, medicamente) transplantul de organe nu poate fi efectuat. Transplantul de plămân se face numai în clinici mari (în principal clinici universitare). Prin urmare, planificarea operațiunii în cea mai mare parte spontană ar trebui să se bazeze pe aceasta.
Transplant de cornee

Transplantul de cornee este acela transplantul cel mai frecvent efectuat. Numai în Germania, aproximativ 5000 de astfel de operațiuni sunt efectuate în fiecare an. Acest număr ar fi și mai mare dacă mai mulți oameni s-ar pune la dispoziție ca donatori după moartea lor - nevoia este cu mult peste ofertă.
Transplantul poate fi efectuat fie în întregime, fie numai pentru straturi individuale. În primul rând, receptor într-o chirurgia oftalmologică îndepărtează corneea pentru a putea insera materialul de donare. Aceasta se numește dacă toate straturile corneene sunt transferate cheratoplastie perforată. Când transferați straturi individuale, se vorbește despre keratoplastie lamelară.
Ca alternativă la o donație, Pregătirea corneei sunt realizate din celulele stem proprii ale corpului. O respingere a transplantului este imposibilă deoarece este vorba de celulele proprii ale organismului.
Un transplant de organe al corneei poate fi necesar datorită următoarelor boli: malformație a corneei, keratoconus, cicatrizarea corneei, leziuni la ochi cu implicarea corneei sau infecții care afectează ochii și atacă corneea.
Procesul de donare de organe
În cazul în care un donator de organ moare, datele sale personale vor fi trimise către Fundația Germană pentru Transplant de Organe (DSO), care la rândul său este numită cea mai înaltă autoritate Eurotransplant contactat. Eurotransplant este un centru medical care coordonează acordarea transplanturilor de organe în toată Europa.
Odată ce un organ adecvat a fost găsit pentru un pacient pe lista de transplant, totul trebuie să se întâmple rapid. După moartea donatorului, țesutul devine din ce în ce mai deteriorat în timp și, prin urmare, trebuie clătit cu o soluție de conservare a țesutului, depozitat într-un loc răcoros și utilizat rapid pentru un transplant de succes.
Diferitul organe sunt acolo poate fi păstrat pentru diferite perioade de timp în afara circulației fizice funcționale. inimă are perioada de valabilitate cea mai mică la numai 4 ore. În organele mai mari, Rinichi poate fi transplantat cu cel mai mare interval posibil - în termen de 36 de ore. Cornee nu este supus unui flux de sânge la fel de puternic ca celelalte organe, prin urmare este mai robust și poate fi păstrat la frigider până la 72 de ore.
Tot felul de lucruri Primitor de organ prin urmare, trebuie contactabil în orice moment astfel încât să poată avea loc o internare imediată la un spital corespunzător. În 2 - 3 ore destinatarul organului trebuie să poată contacta persoana responsabilă Centrul de transplant a introduce.
La un Donație vie este operația mai ușor de planificat și se poate face fără presiunea de timp. Un număr mare de discuții și examene ar trebui să încurajeze ambele părți să reconsidere procedura și să asigure compatibilitatea țesutului transferat. Dintre Donator trebuie să fie definitivă Explicați decizia unei comisiicare apoi poate decide pentru sau împotriva intervenției. Trebuie să se asigure că donatorul acționează din proprie voință.
Destinatarul organului trebuie să fie pregătit și pentru operație. Acest preparat include atât o investigație timpurie și extinsă, cât și influențarea Sistem imunitar a pacientului. Pe de o parte, examinările servesc la determinarea factorilor de risc, cum ar fi inflamația și anumite boli preexistente cu risc ridicat. În afară de Diagnosticare de laborator de sânge și urină devine unul EKG scris, a Imaginea cu raze X făcut de plămâni, burta de cu ultrasunete examinat și unul Colonoscopia executat. In plus Grupa de sange a pacientului este determinat și țesutul este tipat pentru a evita riscul de a Reacție de respingere este minimizat. Un alt aspect al pregătirii pacientului pentru transplantul de organ este ceea ce se numește imunosupresia. Sistemul imunitar este suprimat în mare măsură pentru a menține reacția organismului la organul străin cât mai scăzut.
Operația în sine se desfășoară cu eforturi diferite în funcție de organ. Organele care fac parte din sistemul circulator - inima și plămânii - trebuie să treacă printr-o Life-suport-mașină să fie înlocuite în funcția lor. Aceasta este o procedură foarte mare, care duce la o ședere lungă în spital și la măsuri extinse de reabilitare. Funcția organului transplantat trebuie verificată constant în perioada de după operație, pe de o parte pentru a asigura sănătatea pacientului, iar pe de altă parte pentru a verifica dacă organul este acceptat de organismul receptor.