Grefă de piele
definiție
Transplantul de piele este îndepărtarea completă, chirurgicală sau detașarea zonelor pielii sănătoase oriunde pe corp (cea mai mare parte din interiorul coapsei / brațului superior, feselor, spatelui) cu reinserția ulterioară a acestei pielii îndepărtate în altă locație. Acum este una dintre cele mai utilizate tehnici de bază în domeniul chirurgiei plastice.
Scopul grefei pielii este acela Acoperirea zonelor mai mari, defecte ale pieliicare nu se mai datorează terapiei conservatoare sau unei simple sutura chirurgicală poate fi blocat. Grefele de piele sunt de asemenea folosite pentru terapia rănilor, al căror proces natural de vindecare ar fi foarte obositor și riscant.
Acest lucru poate fi, de exemplu, după arsuri de acid, Accidente de arsură și răni cronice, rezistente la terapie fi cazul.
Premise importante pentru succesul transplantului sunt una plagă de receptor fără infecții, bine perfuzată și un complet tesut sanatos donator. Conform observațiilor, cu cât locul de extracție este mai aproape de rana care trebuie acoperită, cu atât sunt mai dese rezultatele estetice.

Motivele unei grefe de piele
Leziunile majore în urma accidentelor și a bolilor vasculare arteriale sau venoase (defecte ale pielii deschise deseori pe picioare, de exemplu, ulcerații ale picioarelor) sunt printre cele mai frecvente motive care duc la răni deschise, care nu mai pot fi vindecate sau închise prin terapie chirurgicală conservatoare sau standard , "picioare deschise„). Arsuri mai mari sau zone caustice și defecte mari ale pielii din cauza ulcerelor (de exemplu, decubit = "Ulcer de la culcare„Ulcerele diabetice etc.) pot necesita grefă de piele.
Prin urmare, este de dorit să acoperiți astfel de răni cât mai repede posibil, deoarece suprafețele mari și deschise ale plăgii formează portaluri de intrare pentru bacterii și, prin urmare, sunt ușor predispuse la infecții. În plus, organismul secretă continuu lichidul bogat în proteine în / prin rănile care nu se vindecă, ceea ce, în funcție de mărimea defectului, poate duce la o pierdere crescută sau chiar de pericol de viață. Funcția naturală a pielii ca barieră de protecție se pierde și în aceste zone, astfel încât țesutul imediat mai jos este în pericol și poate fi mai ușor deteriorat.
Tipuri de transplanturi

Unul distinge două tipuri diferite a transplanturilor comune utilizate frecvent în chirurgia plastică: Grefă de piele completă si Grefă de piele divizată.
Fie așa-numitul "Transplanturi proprii' (Grefe autologe / zone de piele: donatorul și destinatarul sunt aceeași persoană) sau, dar "Grefe de piele străine' (grefe alogene: donatorul și destinatarul nu sunt aceeași persoană) fi folosit.
Această din urmă metodă trebuie utilizată întotdeauna dacă peste 70% din pielea persoanei afectate este deteriorată și propria piele este insuficientă pentru a acoperi această zonă mare a rănilor.
În transplantul complet de piele, zonele pielii sunt eliminate primele două straturi de piele (Piele superioară / epidermă și întreaga piele / derm) si Anexele pielii (Foliculi de păr, Glandele sudoripare etc.) există.
Aceste grefe sunt foarte groase în comparație cu grefele de piele cu grosime divizată (0.8-1.1mm), rana cauzată de îndepărtare trebuie închisă cu o sutură primară, motiv pentru care numai grefe mai mici poate fi luat.
În proces există unul Cicatrici în zona de extracțieceea ce înseamnă că nu mai poate fi folosit pentru eliminarea ulterioară. În ciuda creșterii mai lente, rezultatul cosmetic și funcțional este semnificativ mai bun decât cel al transplanturilor de piele divizată. Acest tip de transplant este utilizat preferat pentru răni mai adânci, mai mici, neinfecțioase.
Tehnica de producere a este de asemenea posibilă în contextul transplantului de piele cu grosime completă Clapeta pielii în mișcare sau învârtireOri de câte ori există o piele intactă, sănătoasă, în imediata apropiere a plăgii de tratat. În această tehnică este atașată o clapă de piele trei părți decupate și împânzit peste zona rănilor și ulterior atașat. Avantajul este că grefa pivotantă menține contactul cu zona originală a pielii la un moment dat, facilitând astfel fluxul și creșterea sângelui.
Grefele divizate ale pielii conțin de obicei numai epidermă și părți ale dermului și sunt mai subțiri (0,25-0,75 mm) decât grefele complete ale pielii.
Avantajul care rezultă din acest lucru este că, de obicei, zonele plăgii create prin îndepărtare sunt de obicei Vindecă spontan în 2-3 săptămâni iar zona donatorului poate fi chiar folosită de mai multe ori (Spre deosebire de îndepărtarea completă a pielii, nu există cicatrici aici).
Pentru îndepărtarea pielii despicate, cuțite speciale (Dermatome, Cuțitul Humby), dar se poate realiza și folosind un alt dispozitiv special, așa-numit "Grefe de plasă' (Grefe de plasă) prin tăierea pielii îndepărtate ca o plasă. Acestea au apoi 1,5-8 ori suprafața pielii îndepărtată inițial și astfel permit acoperirea zonelor plăgii deosebit de mari. Alte avantaje ale grefelor de piele cu grosime divizată sunt următoarele se pot acoperi răni cu un aport redus de sânge și nu sunt infectate.
O altă metodă pentru obținerea transplanturilor de piele este cultivarea propriei tale pielii pornind de la celulele individuale ale pielii îndepărtate, care cresc pe medii nutritive artificiale în 2-3 săptămâni în laborator pentru a forma preparate transplantabile.
Tehnica de transplant
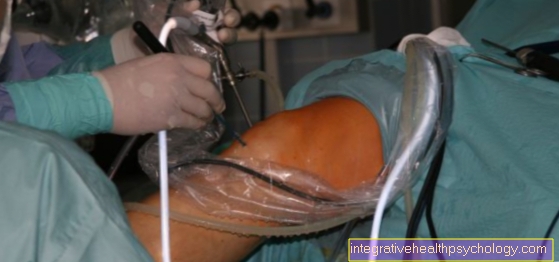
Cu grefe de piele împărțite, zona de piele a donatorului este sub condiții sterile de funcționare prin intermediul Cuțit Dermatome sau Humby îndepărtat și, dacă este necesar, reelaborat de incizia asemănătoare cu ochiurile și mărit pe suprafața sa. Punctul de extracție este curățat și cu hemostatic, rana contractant substanţe tratat și bandaj steril. Grefa se aplică pe rana primitoare și se fixează cu lipici de țesut, capse sau suturi mici.
Grefele de piele cu grosime completă sunt, de asemenea, îndepărtate în aceleași condiții sterile de operare, dar bisturiul clasic este folosit pentru aceasta, iar locul de îndepărtare este marcat anterior folosind un șablon. Odată ce pielea completă a fost îndepărtată, va fi complet degresat și, dacă este necesar, de mai multe ori cu bisturiul zgâriat la suprafațăpentru a obține o creștere mai bună mai târziu. Locul de îndepărtare este cusut și acoperit cu un material steril Bandaj de compresie acoperit aproximativ 5 zile.
Aplicarea grefei este similară cu cea a grefei de piele cu o grosime divizată.
Atunci când îndepărtați pielea cu grosime completă, precum și grefele de piele cu grosime divizată, chirurgul plastic se asigură că Direcția inciziei cursul liniilor de tensiune a pielii pentru a asigura formarea corectă a cicatricilor. Mai mult, se are în vedere faptul că transplantul este incizat în diferite locuri, nu este fixat prea mult și este pus sub tensiune, astfel încât în cursul Drenarea secrețiilor de rană este posibil.
În funcție de dimensiunea locului de îndepărtare și rana care trebuie acoperită, intervențiile chirurgicale se efectuează sub anestezie locală sau generală.
Vindecarea și urmărirea tratamentului unei grefe de piele
Pentru a asigura vindecarea optimă a transplantului, partea afectată a corpului / extremității trebuie imobilizată timp de 6-8 zile în primele zile și aplicată în mod regulat cu bandaje ușor comprimate. De regulă, aici se folosesc turnări sau plăci de ipsos.
În aproximativ 10 zile, grefa trebuie să fie fixată ferm de țesutul nou format și conectată la sistemul de alimentare cu sânge al pielii sănătoase din jur, astfel încât să fie garantat un flux suficient de sânge către grefă.
Acest lucru este posibil în principal prin eliberarea factorilor proprii de creștere a pielii. În unele cazuri, poate fi umflarea în zona afectată în primele 2-4 zile (formare de edem prin reținerea apei sau prin depozitarea secreției de rană). Odată cu fluxul de sânge se schimbă și culoarea transplantului, care apare inițial palidă, după 3-4 zile roșiatice, după aproximativ 1 săptămână apoi roșie și în final după aproximativ 2 săptămâni revine la culoarea normală a pielii. Acesta este aproximativ momentul în care părul începe să crească din nou în zona de transplant (aproximativ după 2-3 săptămâni).
Pentru a optimiza formarea cicatricilor și pentru a menține supla țesutului cicatricial mai puțin elastic, poate fi de ajutor și îngrijirea cu unguente grase. Cicatricea care restricționează mișcarea trebuie, de asemenea, contracarată cu antrenamentele de exercițiu pentru a întinde țesutul cicatricial, care ar trebui început cât mai curând posibil după ce transplantul a crescut în siguranță.
Complicațiile grefei pielii
Spre deosebire de transplanturile de piele străine, transplanturile care utilizează propria piele a corpului, în general, nu prezintă niciun risc de reacții de respingere. Complicațiile care afectează atât transplanturile de piele auto, cât și cele străine sunt posibile infecții (cea mai mare parte de „Streptococcus pyogenes”) sau sângerare în timpul sau după procedură. Mai mult, pot apărea tulburări de vindecare, creștere întârziată sau chiar decesul transplantului dacă rana acoperită nu are un aport adecvat de sânge sau sub-sânge după operație (Vânătăi) devine.
Agățare incorectă (sub tensiune) sau lipsa de fixare (prea desprins) a grefei, poate duce la dificultăți în vindecare, deoarece în acest caz nu există un contact optim între grefă și patul plagii.
Odată ce rana s-a vindecat, în unele cazuri pot exista modificări ale senzației sau chiar amorțeală asupra zonei de transplant, precum și creșterea sau lipsa creșterii părului în această zonă. În cazul suprafețelor de transplant foarte mari, procesul inevitabil de cicatrizare poate duce la mișcarea restricționată a membrelor afectate (mai presus de toate despre articulații) deoarece țesutul cicatricial este mai puțin elastic și extensibil.
Nivelul de risc pentru posibile complicații depinde de o parte de vârstă și, pe de altă parte, de însoțirea bolilor secundare care duc la vindecarea slabă a rănilor. În special, pacienții vârstnici (> 60 de ani), precum și nou-născuții și copiii mici, cu un risc mai mare de a suferi complicații, precum și pacienții cu boli precum diabetul zaharat, anemia, tulburări circulatorii arteriale, tulburări de imunitate și de apărare sau infecții cronice.
Utilizarea anumitor medicamente poate influența și perturba vindecarea rănilor (de exemplu, anticoagulante, substanțe care suprimă sistemul imunitar, medicamente anticancer), precum și o stare nutritivă slabă și un consum regulat de nicotină.