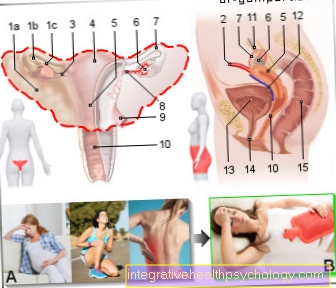
Sindromul S1
definiție
Sindromul S1 descrie un complex de simptome care apar din iritarea sau deteriorarea rădăcinii nervoase S1.
Cea mai frecventă cauză a sindromului S1 este o hernie de disc în zona celei de-a cincea vertebre lombare și a primei vertebre sacrale.
Sindromul S1 este asociat cu durere, sensibilitate afectată și paralizie în zona de furnizare a rădăcinilor nervoase, care se extinde de la nivelul feselor până la degetul mic.
În general, aceste plângeri sunt cunoscute sub denumirea de „durere sciatică” tipică.
Citiți mai multe despre subiect aici: Durerea în coadă de coadă - acestea sunt cauzele

cauza de bază
Există diverse cauze care pot declanșa sindromul S1.
În principiu, orice proces la nivelul coloanei vertebrale care poate duce la reducerea spațiului și constricția rădăcinilor nervoase este o posibilă cauză a sindromului S1.
Practic, un sindrom S1 apare atunci când rădăcina nervului S1 în coloana vertebrală este comprimată.
În cele mai multe cazuri, acesta este un disc herniat între a cincea vertebră lombară (L5) și începutul sacrului (S1).
Atât o proeminență simplă a discului intervertebral, cât și apariția nucleului gelatinos din inelul fibros pot exercita presiune asupra rădăcinii nervoase și pot provoca disconfort.
Alte cauze posibile ale sindromului S1 sunt tumorile benigne și maligne și chisturile din zona coloanei vertebrale sau a acumulării de lichide, așa-numitul edem, ca urmare a inflamației.
O altă posibilitate este o strângere în zona neuroforamina.
Aceasta este o deschidere osoasă în corpul vertebral prin care circulă fibrele nervoase.
O restrângere a acestor structuri poate fi congenitală sau degenerativă.
Deseori, neuroforamina restrânsă este un simptom natural al uzurii.
Puteți afla mai multe despre acest subiect aici: Disc herniat la nivelul L5 / S1
Disc herniat L5 / S1
Discurile intervertebrale sunt situate între corpurile vertebrale și servesc la tamponarea încărcăturii și a mobilității coloanei vertebrale. În cazul unei hernii de disc, părțile discului intervertebral sunt deplasate, de obicei înapoi și în lateral. Ca urmare, una sau mai multe rădăcini nervoase devin prinse și ies din măduva spinării acolo. În cazul unei hernii de disc la nivelul L5 / S1, de obicei este afectată rădăcina nervoasă a S1. În funcție de cantitatea de țesut deplasat și direcția de deplasare, rădăcina nervoasă L5 (sindromul L5) sau ambele rădăcini nervoase pot fi de asemenea afectate. Acest lucru este apoi exprimat într-un model specific al simptomelor rezultate.
Pentru mai multe informații, vizitați pagina noastră: Disc herniat la nivelul L5 / S1
O întâlnire cu un specialist pentru o hernie de disc?

Aș fi fericit să vă sfătuiesc!
Cine sunt?
Numele meu este Sunt specialist în ortopedie și fondatorul .
Diverse programe de televiziune și presa scrisă raportează în mod regulat despre activitatea mea. La televiziunea HR mă poți vedea la fiecare 6 săptămâni în direct pe „Hallo Hessen”.
Dar acum este indicat suficient ;-)
Un disc herniat este dificil de tratat. Pe de o parte este expus la sarcini mecanice mari, pe de altă parte are o mare mobilitate.
Prin urmare, tratarea unui disc herniat necesită multă experiență.
Scopul oricărui tratament este tratamentul fără intervenție chirurgicală.
Care terapie obține cele mai bune rezultate pe termen lung nu poate fi determinată decât după analizarea tuturor informațiilor (Examinare, radiografie, ecografie, RMN etc.) să fie evaluat.
Mă puteți găsi în:
- - chirurgul tău ortoped
14
Direct la aranjamentul de întâlniri online
Din păcate, în prezent este posibilă doar o programare la asigurătorii privați de sănătate. Sper pentru intelegerea ta!
Mai multe informații despre mine pot fi găsite la
Simptome
Un sindrom S1 provoacă plângeri caracteristice, cum ar fi durerea, senzația afectată și paralizia în zona furnizată de rădăcina nervului S1.
Un simptom major este durerea.
Acestea pot alerga din partea inferioară a spatelui și feselor peste coapsele din spate și ale picioarelor inferioare, afectând marginea laterală a piciorului și degetul mic.
Durerea este adesea descrisă ca împușcarea bruscă și apare la mulți suferinzi în funcție de stres.
În plus, în această zonă pot fi adesea observate senzații anormale, cum ar fi furnicături, ace și ace sau amorțeală.
În plus, mușchii gambei (mușchiul triceps surae), mușchiul hamstring (mușchiul biceps femoris) și picioarele inferioare pot fi paralizate.
Aceasta se manifestă printr-o slăbiciune în coborârea piciorului și o incapacitate de a sta sau de a merge pe vârfuri.
De obicei, reflexul tendonului Achile este stins, deoarece este cauzat de o mușcătură a mușchiului triceps surae.
Durere la picior
Sindromul S1 este adesea asociat cu durerea care se extinde din partea inferioară a spatelui și a feselor în picior.
Durerea este localizată pe exteriorul și spatele coapsei și al piciorului inferior.
Puteți trage din partea piciorului în degetul mic.
Durerea este de obicei descrisă ca împușcarea bruscă și apare în timpul efortului fizic.
Dacă există o compresie permanentă a rădăcinii nervoase, de exemplu, în contextul unui neuroforamen îngustat sau al unei tumori, durerea este de obicei permanentă.
Dureri la călcâie
Rădăcina nervoasă S1 furnizează zone de la nivelul feselor până la degetul mic și curge de la spatele piciorului inferior deasupra călcâiului până la marginea laterală a piciorului.
Calcaiul este, prin urmare, furnizat de rădăcina nervului S1 și poate deveni simptomatic în sindromul S1.
Durerea la călcâie este un posibil simptom al acestei afecțiuni.
diagnostic
Pentru a diagnostica sindromul S1, întrebarea precisă de către medic și examinarea fizică sunt decisive. Principalul obiectiv al întrebărilor constă în clasificarea precisă a durerii, precum și întrebări despre alte simptome, stresuri anterioare, accidente și boli cunoscute.
În timpul examinării, medicul acordă o atenție deosebită anomaliilor din mers și a imaginii statice și mai ales la mersul degetelor. De asemenea, el verifică sensibilitatea pielii pentru diminuare sau, dacă este necesar, parestezie și testează reflexul tendonului lui Ahile. Imaginile suplimentare pot fi utilizate pentru a detecta și evalua cu exactitate un disc herniat.
Localizare stânga / dreapta
În principiu, corpul și în special extremitățile au un plan de construcție foarte simetric.
Acest lucru se aplică și în cazul rădăcinilor nervilor spinali, care ies din măduva spinării din aceeași parte și se trag la dreapta și la stânga către zona de aprovizionare respectivă.
Comparația laterală poate, totuși, să reprezinte un criteriu de diagnostic important și să furnizeze informații suplimentare despre localizarea exactă și severitatea cauzei, în special o hernie de disc.
Dacă simptomele sunt unilateral, numai rădăcina nervoasă din aceeași parte este afectată de îngustarea sau iritația.
Comparația cu partea fără simptome poate fi utilizată în timpul examinării pentru a determina amploarea plângerilor și pentru a le restrânge mai precis.
De exemplu, atingerile sunt percepute în egală măsură de ambele părți sau sunt percepute senzațiile de pe partea afectată?
Dacă simptomele apar în același mod în ambele extremități, sindromul S1 se bazează, probabil, pe un disc foarte pronunțat, herniat mare sau pe procese mai mari care consumă spațiu, cum ar fi tumori sau edem.
Testul Lasegue
Semnul Lasègue este utilizat pentru a examina rădăcinile nervoase L4, L5, S1, S2 și S3, precum și nervul sciatic.
Nervul sciatic, cunoscut și sub numele de nervul sciatic, apare din rădăcinile nervoase L4 până la S3.
Pentru a efectua testul, pacientul se întinde pe spate, iar medicul îndoaie piciorul întins al pacientului la șold.
Această flexie determină întinderea nervului sciatic.
Un semn Lasègue pozitiv este o durere de tragere care apare înainte și / sau în timpul examinării la o flexie de aproximativ 70 până la 80 °.
Un semn Lasègue pozitiv poate indica
- un disc herniat al coloanei vertebrale lombare
- o inflamație a rădăcinilor nervoase
și sau - o meningită
fi.
Un alt test: Testul Bragard
tratament
Pentru terapia sindromului S1, de obicei este căutat un principiu de tratament multimodal, adică o combinație a mai multor opțiuni de terapie.
Sindromul S1 se bazează adesea pe un disc herniat.
Acesta este de obicei tratat conservator.
Obiectivul acestei terapii este, desigur, în primul rând, ameliorarea durerii.
Pe lângă administrarea de calmante, sunt utilizate în acest scop proceduri precum acupunctura, masaje, aplicații de căldură sau intervenții minim invazive, cum ar fi terapia periradiculară (vezi mai jos).
Cu toate acestea, la fel de important ca ameliorarea durerii acute este consolidarea mușchilor spatelui pentru a se stabiliza și a alina coloana vertebrală și pentru a preveni reclamațiile recurente.
Fizioterapia, precum și antrenamentul în mișcare și comportament sunt adecvate în special pentru acest lucru.
Este important de reținut că odihna sau repausul la pat tind să agraveze simptomele, mai degrabă decât să le îmbunătățească.
În cazuri mai severe, pot fi necesare operații în care segmentul vertebral afectat este expus și structurile de restricție, cum ar fi țesutul discului intervertebral sau părțile osoase, sunt eliminate sau întregul disc intervertebral este înlocuit.
Cu toate acestea, un disc herniat necesită rareori o intervenție chirurgicală.
O operație este indicată de urgență dacă apare paralizia sau o îngustare a neuroforamina este cauza simptomelor.
Prin urmare, este recomandabil să începeți fizioterapia și terapia cu exerciții fizice atunci când problemele de spate încep să împiedice agravarea și devenirea cronică a simptomelor.
Aceste exerciții vă pot ajuta
Exercitarea mușchilor spatelui poate ajuta la ameliorarea simptomelor, mai ales dacă o hernie de disc este cauza sindromului S1.
Se recomandă întărirea specifică a mușchilor spatelui, pentru a preveni o postură slabă cauzată de durere și simptome cronice.
Pe lângă exerciții, trebuie efectuată terapia durerii.
Posibile exerciții în sindromul S1 sunt sprijinul brațului cu ridicarea brațelor și piciorului, sprijinul antebrațului (exercițiu scândură) și canotajul.
Exercițiile ab cum ar fi sit-urile pot ajuta la stabilizarea nucleului.
Este important să începeți să vă exercitați ușor și să creșteți treptat într-un ritm lent.
Dacă vă antrenați prea repede cu prea mult angajament, vă puteți deteriora spatele.
Unul trebuie să fie deosebit de atent atunci când se antrenează cu greutăți.
Mai mult, exercițiile de yoga, precum pisica, câinele și cobra, sunt foarte bune pentru întinderea spatelui.
Mai multe exerciții
Vă recomandăm exerciții pe care pacientul le poate face singur acasă, după instrucțiuni detaliate de la medic sau terapeut.
În cele din urmă, este bine să mobilizați coloana vertebrală în toate direcțiile de mișcare și să mențineți fiecare poziție timp de cel puțin 30 de secunde.
Totuși, nu trebuie să depășiți punctul de durere, ci să vă deplasați doar în poziția în care nu simțiți nicio durere.
Mișcările includ apropierea umerilor și a genunchilor (o flexie), îndoirea spatelui într-un „spate gol” (o extensie), înclinarea laterală și rotirea în timp ce se flexează în același timp.
Acesta din urmă poate fi obținut prin întoarcerea pelvisului în lateral, în timp ce stai întins pe spate cu genunchii în sus.
Terapia periradiculară (PRT)
Terapia periradiculară este aplicarea unui medicament direct la rădăcina nervoasă afectată. În acest scop, se realizează mai întâi o imagistică (MRT / CT) pentru a putea evalua cu exactitate corpul vertebral afectat și rădăcina nervoasă și să planifice ghidul stab. Apoi, cu ajutorul unui laser vizat, acul subțire de injecție este adus cât mai aproape de rădăcina nervoasă și medicamentul este injectat.
De obicei, o combinație între un anestezic activ local și un steroid, de ex. Cortizon. Acestea au un efect de reducere a durerii, pe de o parte, și efecte decongestionante și antiinflamatorii, pe de altă parte, contracarează iritarea rădăcinilor nervoase.
Citiți aici pe site-ul nostru: terapie periradiculară
Durată
Durata reclamațiilor poate fi foarte diferită. Un episod sever sever durează de obicei câteva zile. În funcție de cauză și de tratamentul necesar, poate dura 1-2 luni până la rezolvarea completă a simptomelor.
De asemenea, trebuie să se mențină suficient efortul și stresul ușor în spate, pentru a contracara plângerile recurente.
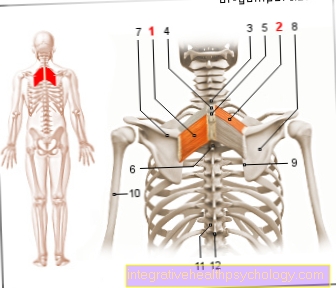
Mușchii de identificare
Rădăcinile nervoase ale măduvei spinării formează punctul de plecare pentru toți nervii care controlează și transmit atât mișcarea mușchilor, cât și senzațiile pe piele. Prin urmare, anumite nervi pot fi atribuite fiecărei rădăcini nervoase. Pentru fiecare nerv, la rândul său, zona țintă respectivă, în sensul mușchilor și zonelor pielii individuale, este cunoscută foarte specific.
Acești mușchi, care, dacă nu reușesc, indică deteriorarea unei rădăcini nervoase anume, se numesc mușchi de identificare. Pentru rădăcina nervoasă a S1, aceștia sunt pe de o parte mușchii fibulari (Mm. Peronei) pe piciorul inferior și pe de altă parte mușchii gambei din spate (M. triceps surae). Ambele grupuri musculare sunt folosite pentru a coborî piciorul și a vârful degetului. Aceste mișcări sunt slăbite în sindromul S1 sau chiar eșuează complet.