Pancreasul
Sinonime
Medical: pancreas
Engleză: pancreas
anatomie
Pancreasul este o glandă care cântărește în jur de 80 g și 14-18 cm lungime și este localizată în abdomenul superior între intestinul subțire și splină. De fapt nu este localizat în interiorul cavității abdominale, ci foarte departe, direct în fața coloanei vertebrale. Prin urmare, nu este ca multe alte organe ale tractului gastro-intestinal cu care este acoperită pielea care acoperă cavitatea abdominală (peritoneul).
Datorită aspectului său, întreaga glandă este împărțită în cap (caput), corp (corpus) și coadă (cauda).

Ilustrarea pancreasului

- Corpul
Pancreas -
Corpus pancreatic - Coada de
Pancreas -
Cauda pancreatisauda - Canalul pancreatic
(Curs principal de execuție) -
Canalul pancreatic - Partea inferioară a duodenului -
Duoden, pars inferior - Capul pancreasului -
Caput pancreatis - Adiţional
Canal pancreatic -
Canalul pancreatic
accessorius - Canalul biliar principal -
Canal biliar comun - Vezica biliara - Vesica biliaris
- Rinichiul drept - Ren dexter
- Ficat - Hepar
- Stomac - Oaspete
- Diafragmă - Diafragmă
- Splina - Chiuvetă
- Jejunum - Jejunum
- Intestinul subtire -
Intestine tenue - Colon, partea ascendentă -
Colon ascendent - Pericard - Pericard
Puteți găsi o prezentare generală a tuturor imaginilor Dr-Gumpert la: ilustrații medicale
Localizarea pancreasului
Pancreasul (pancreas) se află peste abdomenul superior.
În timpul dezvoltării embrionare, este complet acoperit de peritoneu (localizare intraperitoneală), dar își schimbă poziția în timpul adolescenței și poate fi mutat în spatele peritoneului după naștere (peritoneu) Găsi (localizare retroperitoneală secundară).
Pancreasul se află așadar în așa-numitul Spațiul retroperitoneal și este pe partea dreaptă de ficat, pe partea stângă de splină și înainte (lat. Ventral) limitat de stomac. În plus, există relații strânse cu aorta, vena cavă inferioară și duoden (Duoden).
Bucla în formă de C a duodenului încadrează capul pancreasului (Caput pancreatis).
Secțiunile rămase ale glandei au, de asemenea, relații anatomice strânse cu structuri specifice din abdomen.
Marele corp al pancreasului traversează (Corpus) abdomenul superior și traversează coloana vertebrală în zona celei de-a doua vertebre lombare.
Coada pancreasului trage în abdomenul superior stâng, astfel încât să se apropie de rinichiul stâng și splină.
O mică proeminență a pancreasului (proces uncinat) se găsește între cap și corp și se află într-o relație de poziție cu cele mai importante vase pentru alimentarea tractului intestinal (arteria și vena mezenterică superioară).
Funcția pancreasului
Sarcina principală a pancreasului este producerea de enzime digestive și hormoni digestivi.
Aici veți găsi totul despre acest subiect: Enzime pancreatice
Hormonii pancreasului sunt eliberați direct în sânge (așa-numita secreție endocrină).
Enzimele sunt proteine care sunt capabile să descompună alimentele și să le pregătească pentru aportul alimentar prin membrana mucoasă a intestinului.
Citiți mai multe despre acest subiect:
- Funcția pancreasului
- Funcțiile ficatului
- Funcțiile pancreasului

Enzimele ajung la locul lor de acțiune în intestinul subțire printr-un canal de ieșire special care trece pe toată lungimea glandei, canalul pancreatic (lat. Ductus pancreaticus). Deoarece enzimele formate sunt utilizate pentru a sparge componentele alimentare, acestea sunt substanțe foarte agresive. Prin urmare, pancreasul are mecanisme de protecție eficiente împotriva autodigestiei: enzimele care scindează proteinele (peptidaze) precum tripsina și chimotripsina se formează sub formă de precursori inactivi. Conversia în „foarfece biologic active” are loc în intestinul subțire (prin intermediul unei enzime numite enterokinază, care taie fragmente mici ale precursorului tripsinei tripsinogen, astfel încât să se producă tripsină funcțională. Acesta este și activatorul pentru ceilalți hormoni Pancreasul produce, de asemenea, enzime care scindează amidonul (amilaze), enzime care scindează grăsimea (lipaze) și enzime care scindează acidul nucleic (ribonucleinaze; acestea sunt utilizate pentru a digera componentele nucleului celular).
Cu toate acestea, toate enzimele menționate funcționează optim numai dacă aciditatea din mediul lor nu este prea mare (= pH 8). Deoarece alimentele provin din stomac, care este pre-digerat cu acid clorhidric, acidul stomacului trebuie neutralizat (neutralizat) în prealabil. Pentru a face acest lucru, enzimele sunt eliberate în intestinul subțire cu 1-2 litri de lichid apos, bogat în bicarbonat (= neutralizant), pancreasul.
Cea mai mare parte a pancreasului este responsabilă pentru această așa-numită funcție exocrină. Funcția exocrină este producerea de enzime pentru tractul digestiv.
Întregul țesut al pancreasului - ca multe alte glande, de exemplu glanda tiroidă - este împărțit în lobi care sunt separați unul de celălalt de țesut conjunctiv. Vasele, nervii și vasele limfatice care alimentează pancreasul cu sânge sunt situate în arterele țesutului conjunctiv.
Celulele specializate, acini, sunt responsabile pentru producerea de enzime. Acestea eliberează enzimele în conductele care se desfășoară în interiorul pancreasului, care, în cele din urmă, conduc la un canal mare, comun, ductus pancreaticus (vezi mai sus).
Ceea ce este special la aceste numeroase prize mici este că au și o altă funcție: sunt responsabili de neutralizarea acidului stomacal prin formarea pancreasului.
În schimb, partea pancreasului producătoare de hormoni (endocrină) este doar mică. Este, de asemenea, cunoscut sub numele de organul insulei: aranjarea acestor celule în grupuri, care se găsesc împrăștiate difuz în toată glanda, amintește de insulele aflate la microscop. Cele aproximativ 1 milion de insule sunt cele mai frecvente în partea din spate (numită coadă). Cel mai important (și cu o pondere de peste 80%, de asemenea, cel mai format) hormon este insulina. Sarcina sa este de a permite celulelor corpului să absoarbă zahărul (glucoza; produs de descompunere a alimentelor bogate în carbohidrați) și în acest mod să scadă nivelul zahărului din sânge. Dacă acest hormon este absent sau deficitar, acesta duce la diabet (diabet zaharat): sângele devine suprasaturat cu zahăr neutilizat.
Celulele care produc insulina se numesc celule B. Celulele, pe de altă parte, produc un hormon opus, glucagon. Dacă ultima masă a fost cu mult timp în urmă, se asigură că zahărul este eliberat din magazinele de ficat. Acest lucru asigură că organele interne sunt alimentate în mod adecvat în orice moment (în special din creier, care depinde de zahăr și nu se poate baza pe alte componente alimentare).
Doar o proporție foarte mică din formarea hormonilor este reprezentată de acele substanțe mesager care sunt produse special pentru reglarea pancreasului în sine: hormonul celulei D, somatostatina, care inhibă producția de insulină și glucagon și partea pancreatică care inhibă enzimele digestive (exocrine) Polipeptida (PP).
Hormonii special formați în acest scop și sistemul nervos autonom sunt, de asemenea, responsabili de reglarea eliberării enzimelor. (Această parte a sistemului nervos este, de asemenea, denumită sistemul nervos autonom, adică independent, deoarece controlează procesele inconștiente care au loc în corp.
Împreună, partea sistemului nervos autonom numit sistemul nervos parasimpatic și hormonul colecistokinin (CCK pe scurt) stimulează producția de enzime. Ca hormon, secretina stimulează și eliberarea (= secreția) de apă și bicarbonat de către celulele canalelor pancreatice.
Atât secretina, cât și colecistochinina sunt produse de celule specializate numite celule S și celule I. Acestea sunt împrăștiate între celulele de suprafață în întregul tract gastrointestinal (în special în intestinul subțire) și sunt denumite colectiv celule enteroendocrine (= enteron mare = intestin, corespunzător principalului organ de acțiune al acestor hormoni).
Prin această interacțiune complexă a diferitelor mecanisme de reglare, întreaga digestie și echilibrul zahărului din organism sunt reglementate de mecanisme de autoreglare. Acest principiu poate fi găsit în diferite părți ale corpului, cum ar fi glanda tiroidă.
Valori normale / valori sanguine ale pancreasului

O serie de valori care pot fi detectate în sânge și / sau urină pot fi utilizate pentru a evalua funcția pancreasului.
Din acest motiv, cunoașterea valorilor normale este cu atât mai esențială pentru medicul curant.
Amilaza pancreatică (alfa-amilaza), o enzimă utilizată pentru a digera carbohidrații, poate fi găsită în serul sanguin, în urină de 24 de ore și chiar în fluidul din ascită.
Valorile normale pentru o femeie sunt în jur de 120 U pe litru (U / L) în serul sanguin și în jur de 600 U / L în urină. Aceleași valori standard se aplică bărbaților.
Informații suplimentare despre acest subiect pot fi găsite la: Alfa amilaza
În plus, bilirubina (sau urobilinogenul) poate fi detectată în serul sanguin, în plasmă și în urină. Norma în serul de sânge pentru adulți este cuprinsă între 0,1 și 1,2 miligrame pe decilitru (mg / dl). În mod normal, urina nu trebuie să conțină componente bilirubinice. În raport cu bolile pancreasului, o valoare crescută a bilirubinei indică prezența unui chist cu îngustarea căilor de drenaj ale vezicii biliare.
Numărul de celule albe din sânge (Leucocite) în sânge integral sau urină poate fi folosit ca parametru. Valoarea normală a unui adult sănătos în sângele integral este cuprinsă între cel puțin 4000 și cel mult 10.000 de leucocite pe microlitru. La persoanele sănătoase, nu trebuie detectate celule albe din sânge în urină, deoarece excreția leucocitelor cu urina indică întotdeauna un proces patologic. În cele mai multe cazuri, un număr crescut de leucocite rezultă dintr-o inflamație în organism.
În plus, o scădere a concentrației de calciu din serul sanguin și / sau urină sugerează inflamația pancreasului (valoare normală: 8,8-10,4 mg / dl).
Enzima chimotripsină poate fi determinată în scaun; la persoanele sănătoase valoarea normală este de aproximativ 6 U / g, o scădere poate fi un indiciu al unei deteriorări a funcției pancreasului.
O scădere a concentrației de lipază pancreatică indică, de asemenea, o reducere a funcției (valoare normală: 190 U / L).
Citiți mai multe despre acest subiect la:
- Nivelul lipazei
și - Lipaza a crescut
Alte valori relevante:
- LDH (lactat dehidrogenază)
- Eșantion: ser sanguin, plasmă sanguină
- Valoare normală: 120-240 U / l
- Creatinină
- Probă: ser de sânge, urină
- Valoare normală:
Ser: aproximativ 1,0 mg / dl
Urină: 28-218 mg / dl
Informații suplimentare, de asemenea, la subiectul nostru: Creatinină
- insulină
- Eșantion: plasmă sanguină, ser sanguin
- Valoare normală: 6-25 mU / l (post)
- Elastaza 1
- Eșantion: ser de sânge, scaun
- Valoare normală:
Ser: aproximativ 3,5 ng / l
Scaun: 175-2500 mg / g
Informații suplimentare, de asemenea, la subiectul nostru: Elastase
Simptomele care pot proveni din pancreas
Cea mai frecventă boală a pancreasului în sens larg este furnizarea inadecvată de insulină vitală. Boala rezultată, cunoscută și sub numele de diabet zaharat, este foarte frecventă în țările occidentale. Deoarece de obicei nu provoacă simptome acute la început, diabetul este de obicei diagnosticat numai prin examinări de rutină.
Inflamația pancreasului este mult mai dureroasă. Este de obicei cauzată de consumul excesiv de alcool și poate fi fie cronică, fie acută. Caracteristicile sunt în mare parte dureri de tracțiune sau plictisitoare, asemănătoare centurii, care provin între stomac și buric și care se pot trage apoi înapoi în spate. Durerea este descrisă ca fiind extrem de incomodă și chinuitoare. De cele mai multe ori, pacienții se află și într-o stare generală slabă, care poate fi însoțită și de un ten palid, slăbiciune pronunțată, dar și febră mare. În plus față de consumul acut și cronic de alcool, măsurile de diagnostic, cum ar fi așa-numitul ERCP (o examinare în care un agent de contrast este injectat în canalele biliare și pancreatice) duc la inflamația pancreasului. Diagnostic, o sensibilitate la nivelul abdomenului superior, dureri de spate și un număr sanguin vizibil (niveluri crescute de lipază și niveluri de inflamație) indică inflamația pancreasului.
În ultrasunete se poate vedea adesea un organ umflat cu lichid inflamator spălat deseori în jurul său. Sondajul medical și, mai presus de toate, documentația precisă a consumului de alcool pot oferi informații suplimentare importante cu privire la faptul dacă este sau nu o pancreatită.
Dacă s-a pus diagnosticul de inflamație a pancreasului, tratamentul trebuie început imediat, deoarece așteptarea ulterioară poate duce la o situație uneori care pune viața în pericol. De regulă, după diagnostic, pacienții trebuie să ia o abstinență nutrițională de 24 de ore. După aceea, dieta lentă poate fi reluată.
Este important ca pacientul să nu bea alcool.În plus față de aceste măsuri abstinențe, tratamentul antibiotic imediat trebuie început și efectuat în mod consecvent. În unele cazuri, poate fi, de asemenea, necesar să se administreze antibioticul pacientului sub formă de perfuzie.
Alte boli puțin mai frecvente sunt de natură exocrină. Pe lângă secreția de insulină, pancreasul joacă un rol major în digestie și în descompunerea diferitelor substanțe din alimente. Aceste enzime sunt fabricate în pancreas și, atunci când este necesar, sunt eliberate în tractul digestiv, unde sunt adăugate la alimentele ingerate. Dacă există așa-numita insuficiență pancreatică, adică un pancreas slab, enzimele vitale pentru descompunerea alimentelor nu mai pot fi eliberate în cantitatea pe care ar fi necesară.
Ca urmare, alimentele ingerate nu mai sunt defalcate așa cum ar trebui. Intestinul reacționează apoi, de obicei, cu scaune moale sau diaree subțire.
Acesta este, de asemenea, unul dintre primele simptome ale insuficienței pancreatice pe care pacientul îl raportează. Diareea nu se îmbunătățește cu medicamentele sau revine de îndată ce medicamentul corespunzător este oprit.
Perenterol este uneori încercat pentru diaree severă. Este un preparat de drojdie care are sarcina de a îngroșa scaunul.
Uneori, insuficiența pancreatică poate duce și la o ușoară îmbunătățire a simptomelor, care, totuși, se diminuează din nou după oprirea medicamentului. Suspiciunea este acum adesea o reacție de intoleranță a intestinului.
Cele mai frecvente reacții de intoleranță sunt intoleranța la lactoză, intoleranță la fructoză și gluten. Puteți să le testați pe toate și ar trebui să faceți acest lucru dacă aveți diaree recurentă. Dacă toate testele au fost normale, este posibil ca cauza diareei să fie insuficiența pancreatică ceva mai rară. În acest scop, se efectuează teste speciale în scaun și în sânge înainte de a putea fi pus diagnosticul corespunzător.
Dacă se pune un diagnostic de insuficiență pancreatică, trebuie administrat un tratament imediat. De regulă, acest lucru este combinat cu o documentare precisă a consumului de alimente. Deoarece ceea ce este deosebit de important este ceea ce pacientul cu această boală mănâncă în fiecare zi. În majoritatea cazurilor, enzimele lipsă, care sunt produse insuficient doar de pancreas, sunt apoi administrate pacientului sub formă de tablete la intervale regulate. În funcție de dacă diareea se îmbunătățește sau nu, doza de enzime ingerate trebuie redusă sau crescută.
De regulă, insuficiența pancreatică este un diagnostic permanent, adică pancreasul nu va mai putea produce singur enzimele care lipsesc în cantități suficiente.
O excepție este insuficiența pancreatică cauzată de inflamație, însă, de regulă, enzimele lipsă trebuie consumate pe tot parcursul vieții.
Citiți mai multe despre acest subiect: Simptomele pancreasului
Boli ale pancreasului
Chist pe pancreas

Un chist al pancreasului (Chist pancreatic) este o cavitate de țesut închisă în formă de bule, în țesutul glandular, care este de obicei umplută cu lichid.
Fluidele posibile dintr-un chist sunt lichid tisular, sânge și / sau puroi.
Chistul tipic al pancreasului este împărțit în două clase, chistul real și așa-numitul pseudochist. Un chist pancreatic adevărat este căptușit cu epiteliu și de obicei nu conține enzime naturale din acest organ glandular (Lipaza, amilaza). Pseudochistul se dezvoltă adesea în legătură cu un accident în care pancreasul este învinețit sau rupt. Spre deosebire de chistul real, pseudochisturile nu sunt înconjurate de țesut epitelial, ci de țesut conjunctiv. Deoarece enzimele pancreatice, atunci când sunt eliberate în țesut, contribuie la un proces de auto-digestie, acest tip de chist este deosebit de periculos. Fluidele tipice din interiorul chistului sunt sângele și / sau resturile de celule moarte.
Un chist pancreatic este o aventură extrem de dureroasă. Durerea percepută nu se limitează la zona abdomenului superior, ci de obicei iradiază chiar în spate, în special la nivelul coloanei lombare. Apariția durerilor de spate inexplicabile este un indiciu clar al prezenței unui chist. În plus, se exprimă ca dureri asemănătoare colicilor.
Aceasta înseamnă că seamănă cu contracțiile din timpul nașterii, că nu se îmbunătățesc sau se înrăutățesc prin anumite mișcări sau prin ameliorarea posturilor și că starea pacientului se schimbă în mod constant între fără simptome și sever limitată de durere.
Un chist al pancreasului poate fi vizualizat atât cu ultrasunete, cât și cu tomografie computerizată (CT). După un diagnostic reușit, se observă mai întâi starea glandei, ceea ce are sens, deoarece multe chisturi din țesutul pancreatic se retrag spontan și nu necesită niciun tratament. Drenajul poate ajuta la simptome extrem de severe.
Medicul curant va avea acces la pancreas prin formarea unei găuri în stomac sau peretele intestinal, deschiderea chistului pancreatic și deschiderea unui mic tub de plastic (Stent) inserați. Acest lucru permite scurgerea fluidului care s-a colectat în interiorul chistului. Stentul este îndepărtat după aproximativ 3 până la 4 luni.
Complicațiile posibile ale unui chist pancreatic sunt sângerarea, formarea abcesului, retenția de apă în abdomen (Ascita) și / sau îngustarea căilor de drenaj ale vezicii biliare. Acesta din urmă duce în multe cazuri la ceea ce se numește „icter” (Icter) fenomen cunoscut.
Inflamația pancreasului
Principala cauză a inflamației pancreasului este consumul cronic excesiv sau acut de alcool. În plus, pancreatita este, de asemenea, o complicație a așa-numitei ERCP, o metodă de examinare pentru diagnosticarea pancreasului acolo. Mediul de contrast este injectat în canalul pancreatic printr-un examen endoscopic. În unele cazuri, acest lucru poate duce la inflamația pancreasului, care trebuie apoi tratată rapid.
Primele simptome ale pancreatitei sunt durerile în formă de centură care se extind de la abdomen deasupra buricului până la spate. Abdomenul este foarte dureros la presiune, caracterul durerii este plictisitor. Punctul principal al durerii este între buric și marginea inferioară a sternului la nivelul stomacului. Pacienții sunt uneori grav afectați de durere și nu mai pot efectua mișcări normale, cum ar fi întoarcerea sau îndoirea înainte sau înapoi, fără durere.
În plus față de durere, pacienții sunt uneori într-o stare generală foarte slabă; uneori culoarea gri a pielii palide a pacientului indică deja că suferă de o boală gravă și uneori care pune viața în pericol. Un simptom frecvent însoțitor este și febra, care la unii pacienți poate avea 39-40 de grade și trebuie scăzută urgent.
În funcție de cât de severă este inflamația pancreasului, organul poate provoca, de asemenea, eliberarea insuficientă de enzime, care la rândul său poate avea efecte grave asupra digestiei și metabolismului zahărului. Acest lucru poate duce la scaune grase și diaree, deoarece alimentele nu mai pot fi descompuse și procesate corespunzător, atâta timp cât pancreasul este într-o stare grav inflamată. De asemenea, poate duce la un nivel ridicat de zahăr din sânge, deoarece pancreasul nu eliberează suficientă insulină.
În plus față de reclamații, ancheta medicală detaliată poate dovedi suspiciunea de pancreatită. Este imperativ ca pacienții să fie întrebați dacă consumă alcool în mod regulat sau excesiv sau dacă au avut un examen pancreatic în ultimele luni sau săptămâni. Fundamentul este că cauza inflamației pancreasului este adesea abuzul de alcool, precum și ceea ce este cunoscut sub numele de ERCP (examinarea endoscopică a colangiopancreatografiei retrograde a vezicii biliare, a căilor biliare și a pancreasului) pancreasul poate deveni inflamat de agentul de contrast injectat.
Diagnosticul este pus, printre altele, printr-o examinare cu ultrasunete. Un pancreas distins în formă de nor poate fi văzut aici.
Pe lângă abstinența consistentă din alcool și 24 de ore de abstinență alimentară, tratamentul cu antibiotice este o modalitate de a face pacientul în curând lipsit de simptome. În unele cazuri severe, părți ale pancreasului trebuie îndepărtate chirurgical.
Citiți mai multe despre acest subiect la: Inflamația pancreasului
Durere pancreatică
Durerea pancreatică se poate manifesta în moduri diferite. Adesea nu sunt clar recunoscute ca atare. În funcție de cauza și severitatea bolii care cauzează durerea, aceasta poate radia în întreaga zonă abdominală.
Dar pot fi simțite și într-o manieră localizabilă. Ele apar de obicei în zona abdomenului superior (numit și epigastru) și radiază în formă de centură pe întregul abdomen superior și în spate. De asemenea, este posibil să aveți dureri numai în spate sau în partea stângă la nivelul pancreasului. Durerea are un caracter diferit în funcție de cauză. În cazul bolilor mai acute, cum ar fi inflamația, acestea sunt de obicei mai înțepătoare, în bolile cronice, cum ar fi modificările tumorale, durerea este descrisă ca fiind destul de plictisitoare.
Deoarece durerea pancreatică este adesea recunoscută doar târziu, este important să acționăm rapid atunci când apare. Dacă o astfel de durere persistă pe o perioadă mai lungă de timp, acest lucru trebuie clarificat de un medic.
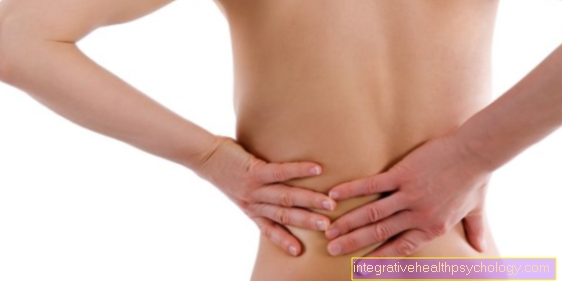
De ce un pancreas bolnav provoacă dureri de spate?
În cazul bolilor pancreasului, durerea la spate este frecventă. Acest lucru poate fi explicat prin localizarea pancreasului în abdomenul superior. Se află în partea din spate a cavității abdominale la nivelul vertebrelor toracice inferioare. Datorită apropierii sale anatomice de coloana vertebrală în zona apropiată a spatelui, multe modificări patologice în pancreas sunt exprimate în dureri de spate la acest nivel. Durerea de spate este de obicei în formă de centură și radiază pe întreaga zonă a spatelui la această înălțime.
Trebuie amintit că durerile de spate pot fi doar o expresie a unei ușoare iritații a pancreasului, dar și o expresie a unei boli grave a pancreasului. Deoarece acest lucru este adesea dificil de diferențiat, un medic ar trebui consultat în caz de dureri de spate pe termen lung.
Puteți găsi mai multe despre subiectul „durerii pancreatice” la: Inflamația pancreasului
Slăbiciune pancreatică
Slăbiciunea pancreatică înseamnă că pancreasul nu poate funcționa corect. Acest lucru este evident mai ales în digestie: pancreasul este responsabil pentru producerea majorității enzimelor digestive. Acestea sunt necesare pentru a descompune diferitele componente ale alimentelor, adică proteinele, grăsimile și zahărul, astfel încât acestea să poată fi apoi absorbite în intestin și depozitate în organism. Dacă pancreasul devine slab, enzimele digestive, cum ar fi tripsina sau colesterol esteraza, pot fi eliberate doar într-o măsură redusă și sunt eficiente. Acest lucru se manifestă în primul rând sub formă de gaze, pierderea poftei de mâncare și intoleranță alimentară. Cu toate acestea, deoarece aceste simptome vorbesc și pentru alte cauze, cum ar fi sindromul intestinului iritabil sau o problemă cu vezica biliară, slăbiciunea pancreatică este rareori diagnosticată ca atare.
Citește și: Colesterol Esteraza - Pentru asta este important!
Slăbiciunea pancreatică cauzează adesea așa-numitele scaune grase.
Mai multe despre acest subiect puteți găsi: Scaun gras
Pancreas hiperactiv - există?
Un pancreas hiperactiv este o boală extrem de rară și care apare rar. În funcție de partea afectată a pancreasului, aceasta duce la o producție excesivă a diferitelor enzime pentru digestie (în cazul hiperfuncției exocrine) și a insulinei (în cazul hiperfuncției endocrine). Acesta din urmă se poate manifesta în hipoglicemie, în funcție de amploarea funcției excesive. Acest lucru poate fi prevenit consumând mese mici în mod regulat.
Pancreasul gras - De ce?
Un pancreas gras se poate dezvolta ca urmare a diferitelor boli. Una dintre cele mai frecvente și mai cunoscute cauze este consumul excesiv de alcool. Acest lucru duce la inflamația acută a pancreasului. Pe o perioadă lungă de timp, țesutul pancreasului poate fi deteriorat și, prin urmare, poate pieri. La unii pacienți, acest lucru se manifestă ca o acumulare crescută de grăsime în zona pancreasului.
O altă cauză posibilă a unui pancreas obez este sechelele inflamației de altă origine, adică inflamația cauzată de o altă cauză decât consumul excesiv de alcool. Aceasta poate fi inflamația cauzată de o problemă a bilei care determină acumularea bilei în pancreas. Alternativ, anumite medicamente, diabetul zaharat sau îngălbenirea (icterul) din ficat pot duce la inflamația pancreasului, care crește grăsimea după vindecarea bolii.
Pietre în pancreas
O piatră în pancreas este de obicei destul de rară, dar cu atât mai periculoasă. Aceasta este o piatră biliară care poate migra în pancreas prin deschiderea comună a căilor biliare și drenajul pancreatic. Acest lucru împiedică secreția din pancreas să curgă în intestine. În schimb, se acumulează și începe să-și digere propriul țesut glandular. Prin urmare, este un tablou clinic acut, foarte periculos, care se manifestă într-o pancreatită acută și care trebuie tratat cât mai curând posibil.
Informații suplimentare pot fi găsite la: Complicații ale inflamației vezicii biliare
Calcificări în pancreas
Calcificările în pancreas apar adesea ca parte a inflamației cronice. Acest lucru duce la modificări pe termen lung în țesutul glandular. Acestea includ depozite de secreții digestive care sunt produse și eliberate de pancreas. Dacă acest lucru nu poate curge corespunzător în intestine, rămân reziduuri în conducte, care se pot acumula pe o perioadă mai lungă de timp. Calcificările rezultate pot fi văzute de medic în timpul unei examinări cu ultrasunete, în funcție de gravitate.
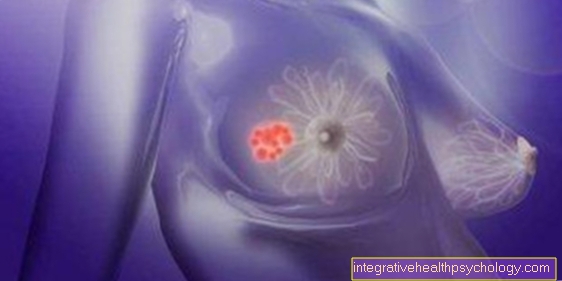
Cancer pancreatic
Cancerul pancreatic este o neoplasmă malignă a pancreasului.
Cauzele pot include consumul cronic de alcool și pancreatita recurentă.
De regulă, cancerul pancreatic este diagnosticat foarte târziu, deoarece provoacă simptome la pacient târziu. De regulă, pacienții nu suferă nicio durere, dar se plâng de întunecarea urinei și de o culoare mai deschisă a scaunului.
În unele cazuri, pielea și conjunctiva pot deveni galbene.
Deoarece pancreasul este, de asemenea, responsabil pentru producerea insulinei, se poate întâmpla ca organul să nu mai poată produce suficientă insulină în caz de cancer.
Acest lucru duce la o creștere a nivelului de zahăr din sânge, care este adesea diagnosticat de rutină.
Dacă se suspectează o neoplasmă malignă (tumoră) a pancreasului, se efectuează mai întâi o examinare cu ultrasunete. Cu toate acestea, nu este întotdeauna posibil să se vadă dacă este prezentă o neoplasmă malignă.
Un CT sau RMN al cavității abdominale a pancreasului poate oferi informații mai fiabile cu privire la prezența unei astfel de boli.
Numai printr-o puncție, care este adesea controlată CT, se poate ști cu certitudine dacă este o neoplasmă malignă în pancreas. În cazul cancerului pancreatic, puncțiile nu sunt adesea efectuate, deoarece metastazele pot fi declanșate de puncție.
Opțiunile de tratament pentru cancerul pancreatic sunt destul de limitate.Chimioterapia poate fi utilizată pentru a încerca oprirea progresiei bolii, adesea se folosește așa-numita operație Whipple, în care părțile pancreasului sunt îndepărtate.
Șanse de supraviețuire:
Prognosticul vindecării și supraviețuirii depinde de diagnosticul cancerului pancreatic, în primul rând pe etape.
Așa-numita stadializare este necesară pentru a verifica cât de departe s-a răspândit tumora în corpul persoanei.
Cel mai important lucru este dacă tumora a traversat țesutul pancreasului și a afectat țesutul din jur.
De asemenea, este foarte important să aflăm dacă există deja metastaze la distanță în alte organe și dacă ganglionii limfatici ai corpului sunt deja afectați.
În funcție de modul în care se realizează această etapizare, se poate presupune un timp de supraviețuire statistic mai lung sau mai scurt.
În oncologie, prognozele și șansele de supraviețuire se fac cu așa-numitele Rata de supraviețuire pe 5 ani descris.
Este dat ca procent și indică câți dintre pacienții medii afectați sunt încă în viață după o perioadă de 5 ani.
Nu spune nimic despre calitatea vieții sau posibilele complicații, doar dacă cineva este încă în viață.
Dacă cancerul pancreatic s-a deplasat dincolo de granițele organelor și s-a infiltrat în organele înconjurătoare, precum și a afectat sistemul limfatic și căile biliare se îngustează deja, o operație curativă, adică operația de vindecare este decisă de obicei și se aplică doar un concept paliativ.
Un concept de tratament paliativ nu este înțeles a fi o abordare de vindecare, ci mai degrabă o abordare de ameliorare a durerii. În acest caz boala nu mai poate fi oprită și duce inevitabil la moarte. Dacă se alege un astfel de concept de tratament, rata de supraviețuire la 5 ani este de 0%, adică după 5 ani nu mai sunt pacienți în viață.
Dacă se alege un concept curativ, adică se iau măsuri precum chirurgia sau chimioterapia, șansele de supraviețuire cresc. În acest caz, se vorbește despre o rată de supraviețuire de aproximativ 40% pe 5 ani. Așadar, după 5 ani, 40% dintre pacienții tratați intensiv sunt încă în viață, starea în care se află nu este descrisă.
Nici măcar câți pacienți sunt încă în viață după 6-10 ani.
Faptul că mai mult de jumătate dintre pacienții tratați au murit după 5 ani arată clar cât de severă este această boală. Există, de asemenea, o medie a ratei de supraviețuire pe 5 ani, care arată toate ratele de supraviețuire ale unei boli ca medie. Deoarece există unele metode de tratament care sunt, de asemenea, utilizate individual, prognosticul mediu nu este prea semnificativ.
Rata medie de supraviețuire pe 5 ani pentru cancerul pancreatic este de 10-15%. Asta înseamnă că doar 10-15% dintre pacienți supraviețuiesc în medie bolii timp de 5 ani.
Semne:
Semnele cancerului pancreatic sunt greu de recunoscut, de asemenea, deoarece primele simptome apar foarte târziu.
Dacă cancerul pancreatic este depistat devreme, este de obicei o chestiune de examinări de rutină, ale căror rezultate secundare arată valori anormale, de exemplu în hemogramă sau în imaginea ultrasunete.
Primele simptome, motiv pentru care este consultat de obicei un medic, pot fi durerile de spate, care sunt fie în formă de centură la nivelul pancreasului, fie durerile abdominale care se trag în spate.
Deoarece acestea sunt simptome complet nespecifice, prima suspiciune nu va fi probabil niciodată cancerul pancreatic, motiv pentru care și aici poate trece un timp prețios.
Cu toate acestea, în cea mai mare parte, pacienții vin la medic cu un așa-numit icter neclar, îngălbenirea pielii și a conjunctivei.
Icterul este complet nedureros și indică doar faptul că există fie o problemă cu bilirubina pigmentară din sânge, de exemplu, dacă ficatul este deteriorat, fie dacă există o problemă cu drenarea bilei în zona căilor biliare sau a pancreasului.
În cazul icterului, pancreasul trebuie examinat mai atent pe lângă ficat.
Uneori se întâmplă ca pacienții să fie observați de o creștere bruscă a glicemiei. De regulă, acești pacienți au diabet zaharat și sunt tratați corespunzător cu insulină. În acest caz, cu toate acestea, pancreasul ar trebui cu siguranță examinat.
Motivul pentru aceasta este că pancreasul produce substanța esențială insulină.
Dacă activitatea pancreasului este afectată de o tumoare, se poate întâmpla ca prea puțină insulină să fie produsă și eliberată în sânge, ceea ce poate duce la niveluri ridicate de zahăr din sânge.
Deoarece există doar o mână de simptome corecte care nu sunt nici pancreatice specifice, dacă aceste simptome sunt prezente, acestea ar trebui urmate îndeaproape pentru a nu trece cu vederea această boală care pune viața în pericol.
Un prim simptom important și care stabilește tendința unei boli pancreatice este modificarea scaunului și urina anormală.
Majoritatea celor afectați, al căror canal pancreatic este obstrucționat de o inflamație sau de tumora corespunzătoare, prezintă o ușurare a scaunului. În același timp, urina devine mai întunecată.
Motivul este că substanțele eliberate de pancreas pentru digestie în scopul întunecării scaunului, nu mai intră în tractul digestiv, ci sunt excretate prin urină. Prin urmare, colorarea nu are loc în scaun, ci în urină.
Este imperativ ca pacienții cu aceste simptome să fie examinați mai atent. Deși nu există întotdeauna un istoric medical malign în spate, suspiciunea unei tulburări a căilor biliare sau a pancreasului este foarte mare.
Tratament:
Dacă se alege un tratament, depinde dacă este un tratament curativ (deci o abordare de vindecare) sau o abordare de tratament paliativ (ltratamentul de ameliorare a jurământului) acte.
Tratament paliativ:
În tratamentul paliativ, se folosesc măsuri care nu slăbesc inutil pacientul, dar au în același timp un efect calmant asupra acestuia.
De cele mai multe ori, la pacienții care primesc îngrijiri paliative, tumora a afectat deja părți mari ale pancreasului, iar scurgerea acizilor biliari este perturbată, ceea ce duce la disconfort sever și îngălbenirea pielii.
Aici, un tub mic este de obicei plasat în canalul pancreatic prin intermediul unei proceduri endoscopice pentru a se asigura că canalele biliare se pot scurge imediat și pot participa activ din nou la digestie.
În cazul cancerului pancreatic progresiv, este de obicei cazul ca infestarea tumorii inițial complet nedureroasă să devină din ce în ce mai dureroasă cu cât progresează. Din acest motiv, un concept important de tratament paliativ, indiferent de tipul tumorii, este acela de a asigura eliberarea de durere.
De cele mai multe ori sunt alese analgezice puternice, care sunt dozate foarte repede pentru a se asigura că nu au dureri.
Tratament curativ:
Dacă se alege o abordare curativă, adică curativă, se utilizează măsuri chirurgicale sau măsuri chirurgicale și chimioterapeutice combinate.
În funcție de răspândirea tumorii, poate fi necesar să începeți chimioterapia înainte de operație. Acest lucru se face de obicei atunci când tumoarea este foarte mare și o contracție chimioterapeutică ar face posibilă o procedură mai blândă.
De asemenea, poate fi necesară efectuarea chimioterapiei după o operație pentru a distruge ulterior celulele tumorale care sunt încă prezente.
Rareori se efectuează un tratament chirurgical exclusiv.
În timpul procedurii chirurgicale, se încearcă să se opereze pancreasul afectat cât mai ușor posibil.
Se încearcă să lase părți ale pancreasului neafectat în picioare, astfel încât funcțiile corespunzătoare să poată fi menținute în continuare.
Cu toate acestea, vezica biliară și părțile stomacului, precum și duodenul sunt aproape întotdeauna îndepărtate, iar capetele rămase s-au unit din nou. Această procedură, cunoscută și sub numele de Whipple OP, este acum o metodă de tratament standardizată pentru cancerul pancreatic.
Există o altă operație modificată în care părțile mai mari ale stomacului sunt lăsate și rezultatul este același cu operația Whipple.
Vârstă:
De regulă, pacienții cu cancer pancreatic sunt mai în vârstă. Deoarece alcoolismul sever cu pancreatită recurentă sunt considerați factori de risc, se poate întâmpla și ca pacienții cu vârste mai mici să fie afectați de cancer pancreatic.
În Germania, 10 persoane la 100.000 de populații dezvoltă în fiecare an un nou cancer pancreatic. Principala grupă de vârstă este cuprinsă între 60 și 80 de ani.
Diagnostic:
Diagnosticarea cancerului pancreatic nu este atât de ușoară.
În primul rând, este important să ridici suspiciuni, care apoi trebuie confirmate. Dacă există suspiciunea unui eveniment malign în pancreas, pe lângă testele de sânge, sunt utilizate și metode imagistice.
Principalii factori determinanți ai sângelui sunt enzimele produse de pancreas. O creștere accentuată indică o boală generală a pancreasului. Totuși, aceasta poate fi și o inflamație a acestei glande.
Din acest motiv, este important să efectuați și imagistica. Cel mai adesea, se face mai întâi o ecografie a abdomenului, care încearcă să vizualizeze pancreasul.
Tumorile mari care sunt situate în zona glandei pot fi uneori deja observate aici.
Chiar dacă se observă o masă în ultrasunete, urmează de obicei o tomografie computerizată a abdomenului. Aici, zona suspectă poate fi examinată mai atent, de obicei cu un mediu de contrast.
Radiologii cu experiență pot ghici adesea din scanarea CT dacă este o boală benignă, cum ar fi o inflamație deosebit de pronunțată sau o boală malignă.
O altă măsură importantă de diagnosticare a imaginii este ERCP. Se efectuează o gastroscopie și se introduce un cateter mic în canalele biliare și canalul pancreatic la nivelul duodenului.
Prin acest cateter se injectează un agent de contrast, care este apoi fotografiat folosind raze X.
Pancreasul este prezentat cu un afișaj precis al mersului. Aici puteți vedea dacă angrenajul este comprimat în orice moment și dacă da, prin ce.
Chiar și după aceasta, numită și colangiopancreatografie retrogradă endoscopică, nu este posibil să se determine cu certitudine dacă este o tumoare malignă care comprimă conducta biliară.
Cu cât suspiciunea unei tumori pancreatice este mai confirmată, trebuie luată în considerare prelevarea unei probe, care apoi oferă în cele din urmă informații despre originea histologică a tumorii.
Probele pot fi obținute utilizând ERCP descris mai sus atunci când tumora se extinde deja departe în canalul pancreatic sau din exterior prin puncție cu ac.
Deoarece pancreasul este un organ relativ mic înconjurat de structuri importante, este deosebit de important să nu răniți niciunul din țesuturile din jur, cum ar fi nervii sau vasele de sânge.
Din acest motiv, puncția este controlată în cea mai mare parte prin CT. Pacientul întins într-un dispozitiv CT primește un ac controlat din exterior și plasat în zona pancreasului după ce radiologul a localizat cu precizie poziția pancreasului folosind CT.
Procedura durează doar câteva minute, proba este minimă, dar oferă indicația decisivă a originii tumorii și a următoarelor etape terapeutice necesare.
Proba este apoi trimisă la laboratorul microbiologic, unde celulele sunt tratate cu un proces special de colorare. Apoi probele sunt examinate de un patolog și se face un diagnostic adecvat.
Așa-numitele rezultate fals pozitive, adică că se observă un cancer, dar în realitate este prezentă o neoplasmă benignă, apar doar dacă proba a fost amestecată.
O constatare fals negativă, adică faptul că patologul nu vede nici un țesut tumoral malign, deși este un caz canceros, poate fi mai frecventă.
În cea mai mare parte, acest lucru se datorează faptului că biopsia, care a fost efectuată cu precizie și controlată CT și a prins părți ale pancreasului, a pătruns exact lângă celulele maligne și, prin urmare, a captat doar celule benigne. Patologul vede apoi celule benigne doar la microscop. Dacă descoperirile microscopice contravin imaginii din CT (imagine CT tipică, dar constatări microscopice normale) ar trebui să se ia în considerare repetarea biopsiei.
Citiți mai multe despre subiecte aici Cancerul pancreatic și biopsie
Îndepărtarea pancreasului
Una dintre ultimele opțiuni de tratament pentru neoplasmele maligne din pancreas poate fi îndepărtarea totală a pancreasului.
Deoarece pancreasul este, de asemenea, legat de multe organe, este necesar ca organele să fie legate în mod corespunzător.
Stomacul este de obicei micșorat și conectat la intestinul subțire. Duodenul și vezica biliară sunt de obicei complet îndepărtate cu o eliminare totală a pancreasului.
Dacă părți ale pancreasului sunt încă prezente, sistemul de conducte biliare trebuie să fie conectat cu așa-numitele bucle decuplate ale intestinului subțire.
Îndepărtarea totală a pancreasului este asociată cu multe riscuri, este necesar un tratament intensiv de urmărire a pacientului, enzimele pancreatice trebuie administrate pacientului la intervale regulate.

Reprezentarea pancreasului și a vezicii biliare
- Vezica biliara (verde)
- Cancer pancreatic (Violet)
- Canalul pancreatic (galben)
- Cap pancreatic (albastru)
- Corpul pancreatic (Copus pancreaticus) (albastru)
- Coada pancreasului (albastru)
- Canal biliar (Canal chistic) (verde)
Tulburări ale pancreasului legate de alcool
Una dintre cele mai frecvente boli ale pancreasului este cauzată de alcool.
Așa-numita pancreatită, numită și Pancreatită este o comorbiditate frecventă și periculoasă în alcoolismul sever. Deoarece alcoolul atacă celulele pancreasului, atât consumul excesiv de alcool cronic, cât și consumul acut de alcool care apare excesiv reprezintă un risc mare de pancreatită.
Un simptom caracteristic al pancreatitei este o durere în formă de centură care începe ușor deasupra buricului. Caracterul durerii este descris ca opresiv și extrem de incomod. De regulă, chestionarea pacientului cu privire la consumul de alcool duce la un diagnostic suspect de pancreatită.
Examenul fizic relevă faptul că abdomenul este fraged și pacientul se află în stare generală precară. O ecografie a abdomenului și, în caz de îndoială, o CT a abdomenului este disponibilă ca metodă imagistică. Cu inflamația pancreasului, există adesea un pancreas distins, adesea cu lichid inflamator. Laboratorul pacientului este, de asemenea, vizibil și prezintă, de obicei, niveluri ridicate de inflamație și niveluri ridicate de lipază.
Abstinența constantă de la alcool este foarte importantă pentru tratament și există, de asemenea, câteva antibiotice disponibile care pot fi administrate pacientului.
Pancreasul și dieta

Pancreasul este un organ exocrin, adică producător de enzime. Este de o importanță deosebită în utilizarea alimentelor.
Așa-numitele celule beta, cu care pancreasul este pătruns, produc insulina vitală. De îndată ce zahărul este furnizat organismului, aceste celule eliberează insulină, care apoi transportă excesul de zahăr din sânge în celule și astfel se asigură că organismul nu suferă de zahăr în exces. Pancreasul produce, de asemenea, ceea ce este cunoscut sub numele de lipază, care este necesară pentru descompunerea grăsimilor.
În cazul numeroaselor boli ale pancreasului, modificările corespunzătoare ale dietei pot avea un efect pozitiv asupra bolii pancreasului. În pancreatita acută (inflamația acută a pancreasului) ar trebui să fie cel puțin pentru 24 de ore se observă abstinență consistentă a alimentelor. După aceea, acumularea treptată a alimentelor poate începe din nou.Cu toate acestea, alimentele consumate trebuie să fie extrem de scăzute sau lipsite de grăsimi. Mai multe lucruri grase pot fi apoi consumate puțin câte puțin. Cu toate acestea, în principiu, ar trebui să trăiești cu conținut scăzut de grăsimi după o pancreatită. Margarina trebuie consumată în loc de unt, pește cu conținut scăzut de grăsimi în loc de carne și ar trebui evitate alimentele prăjite.
Boli pancreatice și diaree
Există unele tulburări pancreatice care pot fi însoțite și de diaree. Este o cauză infecțioasă (Infecție gastro-intestinală) a fost exclusă ca o cauză, pancreasul ar trebui examinat mai atent. S-ar putea ca cauza diareei să fie așa-numita insuficiență pancreatică exocrină. Pancreasul nu este capabil să producă cantități suficiente de diferite enzime digestive. După ce mănâncă, intestinul reacționează cu flatulență și diaree; uneori cei afectați au și dureri abdominale și se plâng de așa-numitele scaune grase.
Pentru diagnostic, enzimele corespunzătoare care sunt responsabile de insuficiența pancreatică exocrină sunt determinate cantitativ de un gastroenterolog. Pentru tratarea acestei boli, se pot utiliza fie modificări ale dietei, fie ingestia enzimelor insuficient formate.